
相談役 近森正幸のドキュメント
JCMI2021 詳細抄録
看護のコア業務への絞り込みと連携による経営改革
~連携のための情報共有はICTを利用して効率的に~
社会医療法人近森会 近森病院
近森 正幸
はじめに
当院は急性期の基幹病院512床で、救命救急センター、地域医療支援病院、管理型臨床研修病院、災害拠点病院であり、マネジメントで自己変革を続けてきた。
マネジメントの本質はFocus(集中)であり、FocusはTo DoよりもNot To Doの方が大事で選択と集中が必要となる。医療界では集中すれば足りない機能が出てくるので、「機能の絞り込み」と「連携」となる。病院機能、病棟機能、スタッフ機能を絞り込むことで医療の質と労働生産性が向上し、患者数が増え単価も上がり、売り上げを増やすことができる。そして、将来の利益を生み出す設備投資、人件費の原資に充て、これをくり返すことで病院を発展させてきた。
「機能の絞り込み」と「連携」
病院機能の絞り込みは急性期の医師、看護師が診ないといけない外来患者に絞り込む「地域医療連携」が必要となり、病棟機能の絞り込みは重症患者を重症病棟に集め、落ち着いたら一般病棟へ移すというスムーズな「病棟連携」が必要となる。医師、看護師業務の絞り込みは診療、看護の周辺業務を多職種に委譲する「チーム医療」が必要となる。
看護の質と労働生産性の向上のためには、看護の業務を看護というコア業務に絞り込むことが求められ、一方で足りない機能が出てくるので、地域医療連携、病棟連携、チーム医療が必要となる。それらの連携のための情報共有はInformation & Communication Technology(以下、ICT)を利用して効率的に行われている。ICTで看護の質と労働生産性が上がるのではなく、ICTは単に連携のための情報共有の道具に過ぎない。
看護の労働生産性アップのために
外来診療は医師がほとんど算定しており、看護師は補助的な役割になる。地域医療連携でより単価の高い外来患者に絞り込むことで外来診療単価は増加する。
入院診療においては、入院基本料、特定入院料、指導、管理料等は看護師が配置されることによって算定が可能で、看護師が稼いでいると言える。
なかでも入院基本料は当院では急性期一般入院料1を算定し、年間51億5,500万円、入院稼働額の37%を占めており、特定入院料と併せると入院稼働額の50%となり、看護の労働生産性を増やすには入院基本料と特定入院料をいかに効率よく算定するかが鍵になってくる。
従来は在院日数を延長し延べ入院患者数や病床稼働率を上げ、入院基本料を増加させていた。近年、診療報酬改定で重症度、医療・看護必要度の強化が図られたことで、在院日数を短縮せざるを得なくなった。在院日数を短縮することでDPCⅠ、Ⅱの高い単価を算定することが出来、入院平均単価は増加する。稼働率が低下し空床が増えることで、新規入院患者数が増えることと相まって、入院基本料は増加している。さらには新規入院患者数が増えることで、出来高の手術料や特定入院料の算定も増えている。
特定入院料は年間18億3,900万円、入院稼働額の13%を占めている。
特定入院料で集中治療病棟に関しては、各集中治療病棟の病床数の適切な決定と個々の重症患者をどの集中治療病棟に入室させ、どの病棟に転棟させるかというスムーズな病棟連携に際しては、集中治療病棟の入室基準、特定入院料、看護基準と重症入院患者との複雑なマネジメントが求められる。各集中病棟のパネルや電子カルテ上にこれらの情報が入った患者一覧表で可視化することで、最大の売り上げと最小の看護師数、人件費を効率よく出すことができ、ICTを利用した情報共有が極めて有効である。ある意味、digital transformation(以下、DX)により看護部が多額の集中治療部の加算を算定しているともいえる。
地域包括ケア病棟においては、恒常的な空床と余剰の看護師をまとめて地域包括ケア病棟34床を開設、空床を有効利用することで入院収入4億円、経費2.5億円、利益1.5億円で利益率は38%に上る。看護による地域包括ケア病棟のポストアキュート、サブアキュート、在宅復帰支援の役割は地域包括ケア病棟の質を担保し患者数を確保するために必要になる。
看護関係の指導料や管理料、加算等については、2,700万円、入院稼働額の0.2%に過ぎず誤差範囲ではあるが、看護の専門性を上げ、質を上げることで算定が可能になる。
「病院機能の絞り込み」と「地域医療連携」
病院機能の絞り込みで地域連携が必要になるが、急性期の医師、看護師が診ないといけない患者への絞り込みであり、初診は救急・紹介患者に、再診は専門外来に絞り込んでいる。
専門外来では専門医の診ないといけない患者は半年から1年に1回、日常診療を依頼しているかかりつけ医から紹介を受け、専門医が診察し、再びかかりつけ医に逆紹介するというキャッチボール外来を行っている。これにより、外来診療単価は増加し、4週間に1回の外来診療に比べ、6倍から12倍の患者をフォローすることができる。
地域医療連携を担当している地域医療連携センターは連携をキーワードに病床管理、紹介予約、総合相談、退院支援、データ管理の機能を統合してできた部署で、医師、看護師、メディカルソーシャルワーカー(以下、MSW)、事務職で構成され、「地域医療連携支援システム」で情報共有し、積極的な地域医療連携を行っている。将来的に、地域医療連携はDXにより大きく変わる分野になると考えている。
初診患者数はこの20年間で月2,500人から500人に減少し、外来患者診療の負担は激減し、一般外来からより看護の質と労働生産性が求められるER、入院、手術へ看護資源をシフトしている。
外来患者数は、2000年から開放型病院、地域医療支援病院の認可を得るため、逆紹介を推進し、4年間で外来患者数は15,000から10,000人と3分の2になったが、外来診療単価は1.5倍となり、外来収入に変化は見られなかった。紹介、救急、専門外来への絞り込みで労働生産性が向上している。
総紹介患者数も逆紹介を推進することで、単価の高い紹介患者数はこの20年間で1.6倍に増加している。
救急搬入件数も2003年頃から満床による救急お断りが増加したため、5カ年計画で338床から452床へ増床したことでボトルネックが解消され、より単価の高い救急患者の搬入件数は1.4倍に増加している。
外来看護業務においても、より専門性の高い業務への絞り込みを行っている。①患者への療養、退院指導 ②医療機関、地域の社会資源との連絡調整を行い転院、在宅へのスムーズな移行 ③検査、入院、手術の説明と調整 ④点滴、注射、処置などの外来治療 外来看護業務を絞り込むことでクラークには診療介助、事務的説明、秘書には代行入力などの看護業務を委譲している。
これらの努力により、中四国の救命救急センターの2019年実績で近森病院は年間救急搬送件数で3番目、年間重篤患者受入れ件数で倉敷中央病院に次いで2番目の多くの患者を受け入れている。
「病棟機能の絞り込み」と「病棟連携」
重症で手間のかかる高齢患者の受入れを集中治療病棟で行い、落ち着けば一般病棟へ移すという病棟連携を行っている。
現在、集中治療病棟はICU病棟16床(定床18床)、救命救急病棟18床、HCU病棟24床(定床28床)、SCU病棟15床は現在、コロナユニット病棟7床に転換しているが、各集中治療病棟と重症入院患者との組み合わせという日常の精緻なマネジメントが必要であるが、スムーズな病棟連携のためにはICTを利用した情報共有が極めて有効である。ある意味、DXにより看護部は高度な看護のマネジメントで毎月1.0億から1.4億円の集中治療部の加算を生み出しており、労働生産性は飛躍的に向上している。
看護管理のポイントは、看護部への転棟、転室の完全な権限委譲と情報共有のための可視化が必要で、集中治療病棟のパネルや電子カルテのサイボウズ上に「患者一覧パネル」、一般病棟では電子カルテ上に「入院患者一覧」が掲示されている。
ICUの「患者一覧パネル」では感染症やDPCのステージ、残り日数、重症度、医療・看護必要度、算定基準とともにICUの加算が取れている患者、ICUでは算定できないがHCUでは算定できる患者、集中治療病棟の算定ができない患者がそれぞれ色分けされており、一目で情報共有でき、転棟することが出来る。
一般病棟の「入院患者一覧」ではDPCのステージ、残り日数の他、患者プロファイルから要介護認定も連動しており、転棟指示も医師、または看護師が医師に確認して入力している。
電子カルテのログイン画面には「重症度、医療・看護必要度Ⅱ及び平均在院日数、病床稼働率の推移のグラフ」が表示されており、医師ばかりでなく全職種が情報を共有し、在院日数を下げ、重症度Ⅱを29%以上に上げ、かつ稼働率を上げるべく病院全体で努力している。(表1参照)
スムーズな病棟連携のために、地域医療連携センターの病床管理師長が前方連携と病床管理を担当しており、集中治療病棟の病床コントロールナースが重症病棟への入室、転棟を24時間担当している。この2名が連携して1日に2回全病棟をラウンドし、ERや病棟師長と相談し集中治療病棟から一般病棟、地域包括ケア病棟へのスムーズな病棟連携を行っている。地域包括ケア病棟では担当師長が全病棟を回り、地域包括ケア病棟に転棟可能な患者のピックアップを行っている。さらには地域医療連携センターの後方連携担当の退院調整師長(在宅専門ナース)が在宅調整を、MSWが転院調整を行い、スムーズな退院を促進している。
「スタッフ機能の絞り込み」と「チーム医療」
膨大な業務を質高く効率的に処理するためには、チーム医療が必要になる。チーム医療は頭では理解できるが、実践は極めて難しいマネジメントで、多職種への業務の標準化による権限の委譲と情報共有の仕方がポイントになる。
医師、看護師の業務をコア業務に絞り込むことで、医療、看護の質と労働生産性が向上し、さらには多職種へのタスクシフティングで医師、看護師の労働環境は改善する。医療専門職が病棟に配属され、病棟常駐型チーム医療を展開することで、それぞれの視点で患者を診て、判断(自律)し、介入(自働)することで専門性が上がり、多職種の医療の質と労働生産性は向上する。
ここではチーム医療を説明する余裕もないので、伝統的病院の看護と病棟常駐型チーム医療の構造と視点の相違を図を示しながら説明する。(図1参照)
伝統的病院の看護の構造は「入れ子構造」であり、優秀な看護師が多彩な病棟業務に対応している。視点は個々の患者の「患者特性」という暗黙知であり、この患者特性を看護判断して病棟業務を行っている。多職種は各部署で業務を行い(入れ子構造の円の外側黄色部分)、患者を診ていないし、患者特性は暗黙知なのでカンファレンスですり合わせして情報共有せざるを得ず、ICT時代以前の情報共有となる。情報共有の質は高いが効率は極めて悪い。看護の質は高いが業務処理能力は低く、人件費率は高いし、高齢重症患者に対応が難しい体制と言える。
病棟常駐型チーム医療の構造は「モジュール構造」で、視点は形式知の「業務」となる。マネジメント業務を行う看護師と標準化出来る業務を多職種に委譲し、膨大な業務を安全、確実にできるルーチン業務で支えている。これらを支える仕組みがフレーム(枠組み)となり、患者は必要な業務すべてが行われるフレームに乗って医療を受け、無事退院していく。多職種は病棟で患者を診ているし、業務が形式知なのでそれぞれの職種の書式で電子カルテに載せるだけで情報共有ができ、ICT時代の情報共有となる。多職種の医療専門職は患者を診て判断し、介入することで専門性が上がることから、情報の質が向上し良質で効率的な情報共有が可能となる。コア業務に絞り込んだ看護師と医療専門職が行うので、業務処理能力は高く人件費率は低い。高齢重症患者に対応可能なチーム医療となる。
診療外業務以外に、病棟常駐型チーム医療を実践することで、診療周辺業務も多職種に委譲することが可能で、医師の業務を診断、治療というコア業務に絞り込むことが出来、医療の質と労働生産性は飛躍的に向上する。(図2参照)
同様に、看護においても看護ケア以外の業務ばかりでなく、看護の周辺業務も多職種に委譲することが可能で、看護の業務を診療の補助と患者の身の回りの世話というコア業務に絞り込むことが出来、さらには看護師の労働環境の改善から医師のより高度な標準化出来る業務を看護師が行うことが出来るようになり、看護の質と労働生産性はさらに向上する。(図3参照)
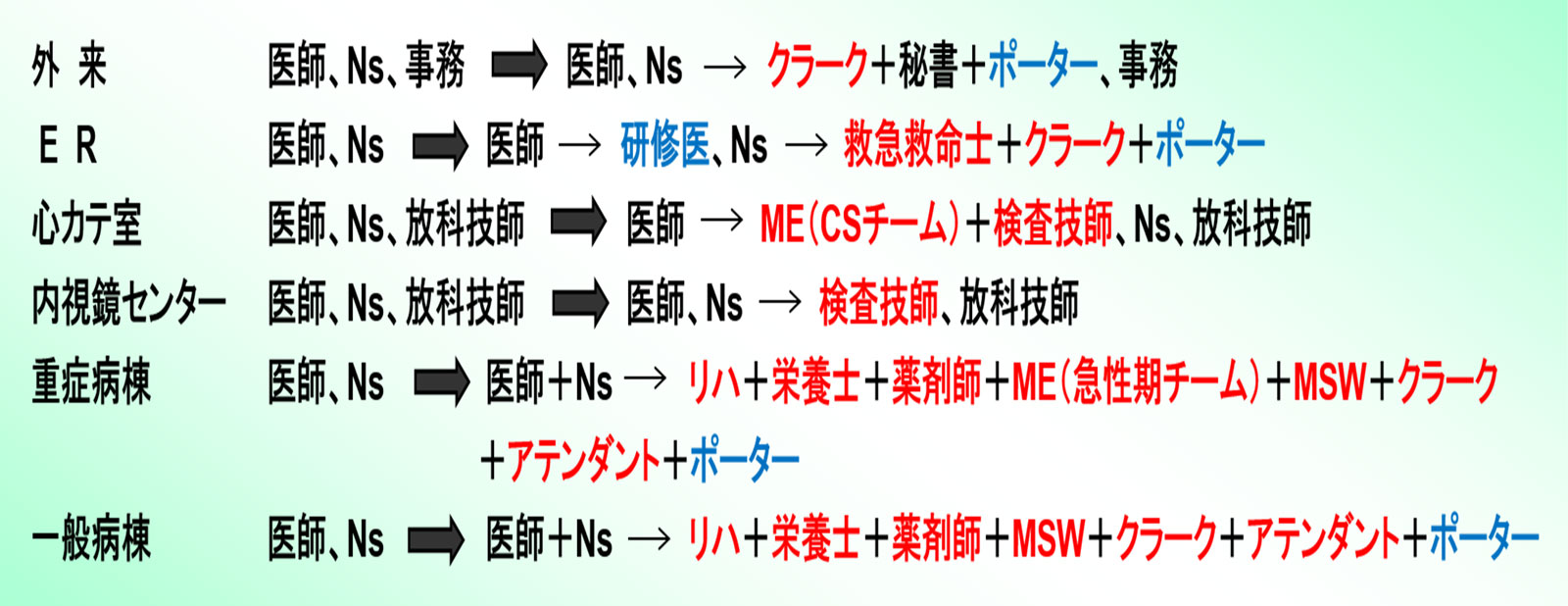
医師、看護師業務の多職種への代替は、病棟ばかりでなく外来やER、心カテ室、内視鏡センターの各部署で行われており、なかでも重症病棟では医師、看護師ばかりでなく、リハスタッフ、管理栄養士、薬剤師、臨床工学技士(以下、ME)(急性期チーム)、MSW、クラーク、アテンダント、ポーターが常駐し、医師、看護師の周辺業務を多職種に委譲し、コア業務に絞り込むことで看護師の労働環境が改善し、バーンアウトによる大量退職は見られないし、新人看護師の最適の教育現場となっている。(図4参照)
院内認定のエキスパートナース(特定看護師へ移行中)は、心臓手術術後にはスワンガンツ、ドレーン、動脈ライン、膀胱バルーンなどの抜去、末梢ヘパロック、点滴テーパリングなどの標準化出来る医師業務を委譲され、高度な業務を行っている。さらには管理栄養士が食事、理学療法士が立位、歩行、薬剤師が薬剤指示の代行入力などを担当し、外科医の業務を代替することで外科医は手術に専念することが出来る。
心臓血管外科医の業務をコア業務に絞り込み、医療の質と労働生産性を上げることで、心臓血管外科の手術件数は毎年増加し、心臓大血管の大手術は300例以上、総数500例の手術を行うようになっている。夜間、休日には大動脈解離などの緊急手術も多いが、24時間365日対応している急性期チームのMEが人工呼吸器やIABP、ECMOなどに対応し、手術がすみ病状が安定すれば医師は帰宅できる体制をとっているため、6名の心臓血管外科医の超過勤務は月平均30時間以内となっている。
まとめ
看護の労働生産性を高めるためには、入院稼働額の半分を占める入院基本料と特定入院料をいかに最大限に算定し、コストを下げるかがポイントになる。
入院基本料の急性期一般入院料1を維持するためには、近年、重症度、医療・看護必要度が強化されたことから、「重症患者を数多く集めて」、「早く治して」、「早く在宅へ戻す」ことが求められるようになった。
「重症患者を数多く集めて、早く在宅へ戻す」ためには地域医療連携が必要となる。
「早く治す」ためには医師、看護師の業務をコア業務に絞り込むチーム医療と重症病棟と一般病棟とのスムーズな病棟連携が必要になる。
入院基本料を最大限算定するためには、在院日数を短縮し、入院平均単価を上げ、さらには稼働率が下がることから新規の入院患者数を増やすことで入院基本料をアップする戦略が大事となる。
特定入院料の算定のためには集中治療病棟の絞り込みと一般病棟への病棟連携が求められるが、情報共有のツールによる可視化により最大の売り上げと最小の看護師数、人件費を追求することが求められている。