理事長のドキュメント
『Monthly Book MEDICAL REHABILITATION』
No.143, 増大号 2012.4 掲載
P.1-7 全日本病院出版会
2012年4月15日発行
急性期病院における栄養サポートとリハビリテーションの実践
社会医療法人近森会 近森病院
理事長・院長
近森 正幸
キーワード
栄養サポート(nutrition support)、リハビリテーション(rehabilitation)、診断群分類(Diagnosis Procedure Combination)、低栄養(protein energy malnutrition)、廃用(disuse)
キーポイント
スタッフを病棟に配属して、業務の標準化で質を保ち、電子カルテによる情報交換で情報を共有することで、必要な患者すべてに適切な栄養サポートとリハビリを行なうことができる。
Abstract
高齢社会を迎え、急性期医療の現場では骨格筋の乏しい高齢者が増え、医療が高度化し侵襲が強くなることから、低栄養と廃用に対しては積極的に栄養サポートとリハビリを共に行なうことが必要になる。スタッフを病棟に配属して、業務の標準化で質を保ち、電子カルテの情報交換で情報を共有することで、必要な患者すべてに適切なチーム医療を提供することができる。DPCデータからリハビリと栄養サポートを検討すると個々の病態を反映して特徴的な傾向が見られるが、高齢になる程リハビリとNSTを共に実施した比率が高くなり、年齢が上がるにつれて当然のことであるが、NSTの症例もリハビリの症例も増加している。ただ、若年者ではリハビリの頻度が多い割にNSTは極端に少なくなっている。高齢者が人間らしい医療を受けるためには、根本治療を迅速、確実に行ない、必要な患者すべてにリハビリと栄養サポートを適切に実践することが求められる。
はじめに
21世紀を迎え、骨格筋の乏しい高齢者が増え介護依存度が高まり、さらには臓器不全の患者も増加し、医療依存度が高くなっている。医療も高度化して高度医療が実践され、低栄養や廃用になりやすい高齢で臓器不全の患者に対応することから、大きな侵襲が加わることになる。そのため、根本治療で救命後、回復するためには食べて動くことが必要だが、食べて動かないと骨格筋が衰え、急速に低栄養となり、免疫能も低下することから、腎盂腎炎や肺炎などの感染症を繰り返し、衰弱し、死に至ることになる。根本治療の後の回復や衰弱を予防するのは、栄養サポートとリハビリテーション(以下、リハビリ)であり、高齢社会の医療の両輪は栄養サポートとリハビリといえる。
高度医療の現場においても、手術侵襲の強い心臓大血管術後には、術後腎不全を併発したり、人工呼吸器を装着した患者も多く、著しく代謝が低下し合併症を併発し重篤な状態に陥りやすい。このような救命し得る患者に積極的にリハビリを行なうことで代謝が活性化し、さらに栄養サポートを行なうことで回復が早まることが認められている。当院でも心臓大血管手術の前からリハスタッフ、管理栄養士が介入し、心臓バイパス待機手術ではon-pumpで100%手術翌日から食事が開始され、立位は83.9%、歩行は80.7%の患者に行なわれており、栄養サポートと共に早期離床、早期歩行が実践されている。 これらの努力により、単独バイパス手術における10年間の通算手術死亡率は、高齢でリスクの高い患者が多いが待機手術で0.6%、緊急手術5.6%と良好な成績を収めている。
栄養サポートとリハビリの大切さ
私が外科医として高知に帰ってきた1978年当時の近森病院は、高知県の医療の底辺を支える救急病院で、入院患者の13%が亡くなる野戦病院のような病院であった。病棟は付き添い看護で寝かせきりにして、栄養サポートやリハビリがまったく行なわれておらず、巨大な寝たきり製造病院であった。現在は、栄養サポートとリハビリは必要な患者すべてに行なわれており、死亡率も3%に減少、重症の患者でも元気に自宅へ退院する患者が増えている。一方、あたりまえのことであるが栄養サポートのみでリハビリを行なわず寝かせきりにすると、骨格筋が増加することなく脂肪が増えるだけであるし、栄養サポートを行なわずリハビリを行なうことは、体力を消耗させ衰弱させるだけの単なるしごきに過ぎない。
当院では、ゴールデンウィーク中も日常と変わらないリハビリ訓練が行なわれ、管理栄養士も土曜、日曜、祝日も重症患者をラウンドし、夜間呼び出し体制をとるなど、リハビリや栄養サポートが365日、必要な患者すべてに適切に提供されており、高齢社会を迎えどの程度のリハビリと栄養サポートが必要か、目安となる実績が示されるのではと自負している。
アウトカムの出るチーム医療のシステム
医療現場では、なんとなく多職種が集まって行なっているチーム医療や点数を取るためのチーム医療がよく見られるが、本来のチーム医療は各職種のスタッフの機能を絞り込み、分業と協業することによって医療の質の向上と効率化を進めることができます。私どもが実践している栄養サポートやリハビリのチーム医療は、従来の専門部隊型でカンファレンスなどで擦り合わせを行うチーム医療ではなく、スタッフを病棟に配属し、電子カルテによる情報交換や病棟カンファレンス、回診で情報を共有し、業務の標準化で質を保ち、病棟の低栄養や廃用などの数多くの患者に対して専門職が各々の専門業務を担当し、効率的なチーム医療を提供している。なかでも、管理栄養士とリハスタッフは病棟カンファレンスやNSTラウンドなどには必ず参加しており、医師、看護師、薬剤師と共に適切な栄養サポートとリハビリが行なわれるようチームで対応している。
リハビリは脳血管等、運動器、呼吸器、心大血管リハビリテーション(Ⅰ)を実施しており、現在338床の病床でPT66名、OT16名、ST6名の体制で病棟配属され、リハオーダーは全科、全医師より早期に出されており、年間3,993件、入院患者の51.4%に365日同じ体制でリハビリを行っている。病棟配属されることにより、PT開始時期は7.8日が2.4日、入院期間は24.6日が19.7日と短縮、入院時と退院時の移動能力は維持しているものが56%から81%に増加、入院中のADL低下防止にも効果を上げている。
栄養サポートは、管理栄養士17名が病棟に配属され、受け持ち看護師が全入院患者を入院時及び退院まで1週間毎にスクリーニングを行ない、電子カルテへのリストアップから低栄養患者の情報が病棟に配属された管理栄養士に伝わり、毎日病棟業務として栄養評価と栄養プランの作成が行われる。栄養サポートは、栄養プランに基づいて病棟の管理栄養士と担当医師、看護師等が日常的に対応し実行している。この体制で、年間3,568名に栄養サポートチーム(以下、NST)が介入しており、NST加算も毎月600~800件算定している。多くの管理栄養士により、必要な患者すべてに必要なときに適切な栄養サポートが実践されることで、栄養指導料や栄養管理実施加算、NST加算などの技術料が増えると共に輸液や抗生剤の減少、食事の増加などにより、病院全体の医療が変化し採算は充分とれている。特にICUやCCUといった重症病棟では、意識障害や人工呼吸の患者も多く末梢輸液が減少、中止され、経腸栄養が増加、病棟の景色が変わっている。
DPCデータから見た栄養サポート、リハビリの実績
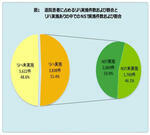
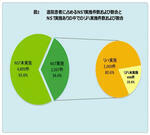
平成22年度に近森病院を退院した患者の中で、DPCを算定した患者は7,460名で、循環器2,315名31%、消化器1,354名18%、外傷1,259名17%、神経893名12%、呼吸器499名7%、腎尿路398名5%について、リハビリとNST加算を算定した栄養サポートの介入状況を分析した。退院患者に占めるリハビリを実施した件数は3,838件で、51.4%であった(図1)。そのうち、NSTの実施は2,069件で、リハビリを実施した件数の約半分の53.9%であった。このことは、低栄養を認めない機能訓練などの元気な患者も約半数存在していることを示している。一方、退院患者のうちNST加算を算定した件数は2,567件で34.4%、約3分の1であるが、そのうちリハビリを実施した件数は2,069件、80.6%を占めている(図2)。当院の疾病構造や、65歳以上の高齢者が高齢県のため入院患者の74.45%と比率が高いことも影響しているが、栄養サポートが必要な患者はリハビリを必要とする患者以上に生命に対するリスクが高いといえるのではないだろうか。低栄養と廃用を伴った高齢患者の増加は、5~10年後には必ず日本全体に噴出する問題であり、早急に栄養サポートとリハビリを充実させる必要があると考えている。当院の実績を見て頂き、高齢者がより人間らしい医療を受けるためには、どの程度のチーム医療が必要かを知って頂きたい。
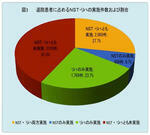
退院患者全体に占めるリハビリ、NSTの実施件数は、リハビリ、NST共に実施が2,069件27.7%、リハビリのみ実施1,769件23.7%、NSTのみ実施498件6.7%、リハビリ、NST共未実施3,124件41.9%であった(図3)。
DPC診断群分類で見るとリハビリ、NSTともに介入した症例は、褥瘡、潰瘍が11件中10件で90.9%と最も高く、褥瘡そのものが低栄養と廃用が原因であり、頻度の高いのも当然であると思われる。次に直腸肛門の悪性腫瘍78.6%、くも膜下出血、破裂脳動脈瘤76.0%、股関節大腿近位骨折73.4%、大腸悪性腫瘍71.4%、呼吸不全68.8%、敗血症67.6%、非外傷性頭蓋内血腫65.3%、急性腎不全61.8%と高齢患者の比率が高い傷病で、かつ大手術や臓器不全など侵襲が大きいため低栄養や廃用になりやすい症例、意識障害をきたしリハビリや栄養サポートをせざるを得ない症例に併用例が増加している。
年齢層別に検討すると、全体では高齢者ほどリハビリ、NST共に実施の比率が高くなっており、75歳以上では39.9%が併用しているし、年齢が上がるにつれてNSTの症例もリハビリの症例も増加する傾向が見られている(図4)。ただ、15歳未満ではリハビリの頻度が47.2%と多い割にNST症例は3.4%と極端に少なくなっている。
診断群分類別に見てみると(図5)、「循環器」は他の診断群に比べNST、リハビリともに実施例は少なく、75歳以上でもNST、リハビリ全実施例は46.6%と半数以下であった(図6)。このことは、ADLが自立した患者で心臓カテ-テル検査などの短期入院が多いことや、急性心筋梗塞は突然発症しADLが保たれている場合が多いことなどが影響していると考えられる。一方、心臓手術や心不全の患者はNSTとリハビリを共に必要としている。「消化器」は、唯一NSTがリハビリに比べ多いのが特徴で、消化器疾患のためか75歳以上の高齢者ほど低栄養からきた廃用も多く、46.2%にリハビリも行なっている(図7)。「外傷」は、リハビリが圧倒的に多く、65歳以上82.0%、75歳以上93.2%となっている(図8)。NSTは65歳以上34.0%、75歳以上で56.9%と急に増加しており、高齢者ほど低栄養が多く、NSTの必要度が増加している。このことは、低栄養や廃用を伴った老衰や腎不全の患者が筋力低下し、転倒、骨折する事例が増えていることを示している。「神経」では、外傷と同様にリハビリが圧倒的に多く、高齢者になるほど低栄養から免疫能が低下し、肺炎などの感染症を併発するとともに嚥下障害も増えることから、NSTの必要度も増加している(図9)。「呼吸器」は、65歳以上で56.5%、75歳以上で63.9%と消化器疾患よりNSTの実施が多く、リハビリの必要度も65歳以上55.6%、75歳以上76.7%と急速に増えているのが特徴で、高齢になるほどCOPDなどの特異な病態もあり、呼吸器疾患は生理機能の悪化が高齢者になるほど著しくみられ、低栄養による免疫能の低下や廃用などによる嚥下障害により、誤嚥性肺炎をきたしやすいことが推察される(図10)。「腎尿路」は、呼吸器に近いパターンで、特に75歳以上の高齢者に特異的にNSTやリハビリの実施例が多く見られており、腎尿路系では高齢者ほど廃用や低栄養が多く現れ、腎不全や腎盂腎炎が増えることを示している(図11)。
入院期間で見ると、NST、リハビリの両方の実施症例は、両方の実施がない症例に比べ入院期間I、IIの比率は明らかに減少し、より入院期間の長い特定入院期間内、特定入院期間越えは明らかに増加しており、すべての診断群において同様の結果が見られている(図12)。このことは、低栄養、廃用が在院日数を明らかに延ばしていることを示しており、骨格筋の乏しい高齢者が増えることで、在院日数の短縮は極めて困難になると考えられる。
まとめ
以上、見てきたように診断群分類によって特徴は見られるものの、高齢になるほどリハビリと栄養サポートの必要性が高まることは明らかであり、高齢者がひとりの人間として人間らしい医療を受けるためには医師による根本治療を迅速、確実に行なうことともに、できるだけ早く自宅に帰るために、病棟に配属された専門職によるチーム医療でリハビリと栄養サポートを必要な患者すべてに必要なときに適切に提供することが大事である。ただ、人間は確実に死を迎えるものであり、医療が高度化することで大きな侵襲が高齢者に加わり、ターミナルの状態となり、リハビリと栄養サポートを行なっても単なる延命の効果しかなく、むしろ患者の苦痛を延ばしている事例も数多く見るようになっている。これから超高齢社会を迎え、今一度人間が生きるとはどういうことか、死ぬとはどういうことか、問い直す時代が来ているように思えてなりません。